Варусная деформация бедренной кости у детей лечение. Деформации бедра
Читайте также
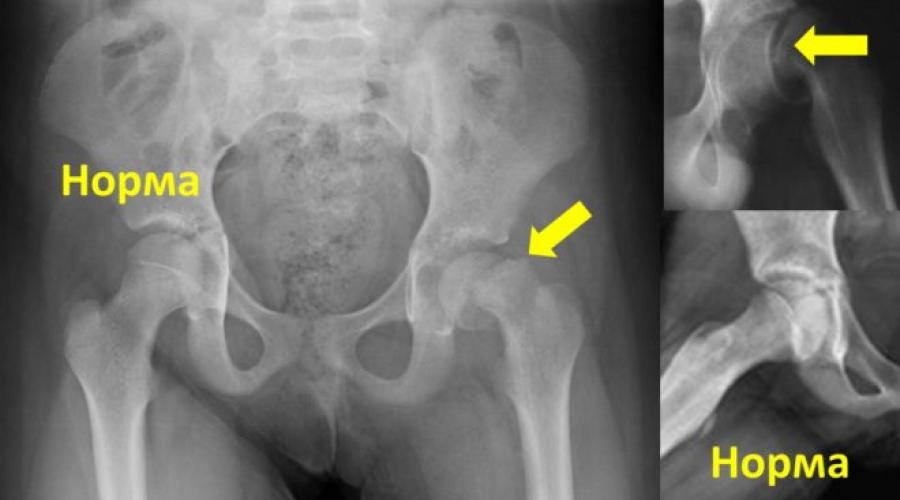
Одной из редких аномалий развития бедренных костей является их деформация по варусному типу. Заболевание встречается не чаще чем в 0,3-0,8 % случаев среди новорожденных. Наряду с вальгусным искривлением проксимального конца бедра, врожденная варусная деформация бедра относится к порокам скелета. Она может привести к серьезным нарушениям функционирования опорно-двигательного аппарата.
Описание варусной деформации бедер
В основе искривления тазобедренных суставов по варусному типу лежит укорочение шейки бедренной кости и уменьшение градуса шеечно-диафизарного угла. Иное название заболевания – юношеский эпифизеолиз, хотя на деле последний является одной из форм деформации бедра и встречается очень редко, только в юношеском возрасте. Изменения в тазобедренных суставах при данной патологии значительные – дистрофия губчатой ткани шейки, деструкция кости, формирование кист, явления фиброза.
Деформация бедра варусного типа включает целый комплекс симптомов со стороны нижних конечностей. При данной болезни могут сочетаться такие признаки:
- изменение формы суставных головок тазовых костей;
- укорочение ноги;
- контрактуры тазобедренного сустава;
- дисплазия, дистопия мышц ноги;
- поясничный лордоз.
У ребенка при деформации бедра отмечается серьезное нарушение ротации и отведения ноги, поэтому походка становится «утиной». Когда аномалия возникла у новорожденного, то нога уже с рождения короче второй, а вертел бедра располагается выше, чем положено. Если не лечить патологию длительно, она продолжает прогрессировать, наступает окостенение. Шейка бедра изгибается, диафиз укорачивается.
Когда деформация сустава по варусному типу возникает в 3-5 лет, в шейке бедра появляется трехгранный костный фрагмент. Визуально головка и шейка бедра напоминают перевернутую букву У. Суставная щель становится извитой, края кости зазубренными, неровными, в них появляются очаги склероза. После щель тазобедренного сустава расширяется до 1-1,2 см, шейка укорачивается, а головка перестает нормально развиваться.
Если при детской форме варусного искривления наблюдаются изменения в костной зоне, то при юношеской нарушения есть в ростковой зоне. Последняя разрыхляется, кость рассасывается, головка медленно сползает вниз. Поэтому патология и называется «эпифизеолиз головки бедренной кости».

Причины заболевания
Обычно варусная деформация врожденного типа становится последствием внутриутробного повреждения хрящей бедренной кости или нарушения процесса их уплотнения. У 2/3 больных дефект односторонний, в остальных случаях — двусторонний. Таким образом, болезнь возникает из-за различных проблем в эмбриональном периоде, которые могут случиться по таким причинам:
- тяжелые инфекции матери при беременности;
- злоупотребление алкоголем, прием наркотиков, токсичных лекарств;
- отравления, интоксикации;
- пожилой возраст матери;
- эндокринные болезни;
- влияние радиации.
Что касается приобретенных форм, то они могут возникать по разным причинам. Так, юношеский эпифизеолиз развивается в 11-16 лет – в период полового созревания, либо предшествует пубертату. Головка бедренной кости начинает деформироваться именно на фоне общей перестройки организма, когда некоторые части скелета наиболее уязвимы. Считается, что причиной патологии у подростков становятся гормональные нарушения, поэтому у больных также часто отмечаются и иные явления:
- отсутствие вторичных половых признаков;
- задержка месячных у девушек;
- слишком высокий рост;
- ожирение.
Также варусная деформация бедренной кости бывает связана с травмой и рахитом, с рядом системных заболеваний – патологической ломкостью костей, фиброзной остеодисплазией, дисхондроплазией. Также причиной патологии могут быть:
- неудачно проведенные операции на бедре;
- остеомиелит;
- туберкулез костей;
- остеохондропатии.

Симптомы заболевания
Детская форма патологии обычно начинает развиваться не позднее 3-5 лет, так как на этот период приходится повышение нагрузки на нижние конечности. Родители могут отмечать такие симптомы:
- хромота после длительной ходьбы;
- боли в ногах во второй половине дня на фоне усталости;
- невозможность длительно бегать, играть в подвижные игры;
- неприятные ощущения в бедре и колене, в подколенной области;
- боль в коленном суставе.
Со временем нога с пораженной стороны становится несколько тоньше, отведение бедра затрудняется, причем больше — с внутренней стороны (с наружной может, напротив, увеличиваться). У ряда детей симптоматика начинается с болей в колене, и установить связь с поражением бедра не всегда удается сразу.

Юношеские формы деформации бедра часто вообще не дают клинических признаков, лишь в запущенных случаях начинают проявлять себя. Присутствует легкая хромота, повышенная утомляемость при ходьбе. У некоторых подростков выпячивается живот, есть патологический лордоз позвоночника. Сила и тонус ягодичных мышц снижаются. При двустороннем поражении бедер ребенок начинает ходить подобно утке, переваливаясь, раскачиваясь.
Классификация патологии
По причине появления и рентгенологическим признакам деформация бедренных костей может существовать в таких формах: детская, юношеская, симптоматическая, рахитическая, туберкулезная. Также болезнь бывает изолированной или отражается на иных суставах, стопах ребенка. Еще одна классификация предполагает деление заболевания на три стадии (степени).
Первая степень тяжести
На первой стадии начинаются патологические изменения в ростковой области бедренной кости. Постепенно происходит ее разрыхление и расширение, но эпифиз не смещается.
Вторая степень тяжести
На второй стадии наблюдается прогрессирование процессов перестройки костной ткани и смещения эпифиза. По снимку заметно истончение шейки бедра, нечеткость ее структуры.
Третья степень тяжести
На третьей стадии уже регистрируется осложнение патологии – деформирующий артроз. Также имеются атрофия мышц нижней конечности и выраженные изменения походки.

Диагностика варусной деформации
Самым популярным и информативным методом диагностики остается рентгенография тазобедренного сустава. В самом начале деформации бедра выявляется неоднородность костной массы в области шейки бедренной кости. Позже появляются иные структурные изменения, а также нарушения анатомии тазобедренного сустава.
При осмотре у ортопеда выявляются нарушения в приведении и отведении конечности с одной или двух сторон. Параллельно могут быть диагностированы кифоз, сколиоз, лордоз, клиновидная деформация позвонков, иные нарушения в области колен, крестца, голеностопов.
Лечение патологии
На ранних стадиях хорошо помогает консервативная терапия, позже используется оперативное лечение. Вначале, как правило, госпитализируют пациента для проведения вытяжки конечности (скелетное вытяжение), после лечение продолжают в домашних условиях.
Консервативное лечение
При врожденной форме патологии консервативная терапия показана всем малышам до 3-месячного возраста. Целями являются нормализация кровоснабжения тазобедренного сустава и ускорение восстановления костей, улучшение тонуса мышечной ткани, уменьшение влияния мышц на состояние сустава. Для этого выполняются такие способы терапии:
- широкое пеленание на 14 суток, после – подушка Фрейка на 2,5 месяца;
- соллюкс, парафиновые аппликации;
- с 6-8 недель – электрофорез на зону сустава с кальцием, фосфором, с сосудорасширяющими препаратами – на область крестцового отдела позвоночника.

Прочие формы варусной деформации лечатся полным исключением любых нагрузок на ногу, строгим постельным режимом. Пациенту делают гипсование конечности, вытяжение с грузом до 2 кг. Лечение может занять несколько месяцев, поэтому нередко его проводят в специализированных санаториях.
Операция
Если процессы перестройки кости уже закончились и при этом имеется выраженная степень деформации бедра по варусному типу, следует планировать оперативное лечение. Оно поможет удлинить конечность, восстановить целостность суставных поверхностей и предупредит развитие коксартроза.
У малышей старше 3 месяцев при контрактурах тазобедренного сустава также показана операция. Целями являются создание условий для правильного развития головки кости и профилактика деформации шеечно-диафизарного угла.
В ходе операции рассекают приводящие мышцы бедра, широкие фасции бедра, ряд сухожилий. Удаляются фиброзные тяжи в области ягодичной мышцы. У детей с 3 лет дополнительно выполняется корригирующая остеотомия, если есть излишнее окостенение шейки бедра. Операция включает пластику шейки. Она выполняется вторым этапом после заживления костной ткани – спустя несколько месяцев от первого вмешательства.
Восстановительное лечение
После операции пациенту обязательно назначаются комплекс ЛФК, физиотерапия, медикаментозное общеукрепляющее лечение. Дети пользуются ортезами и прочими ортопедическими приспособлениями. Так, при искривлении бедра у подростков применение ортезов может продолжаться несколько лет. Диспансерное наблюдение ведется до достижения ребенком возраста 18 лет.
При отсутствии лечения патология будет неуклонно прогрессировать, что вызывает формирование ложного сустава шейки бедра (в 50-70 % случаев). Далее развивается коксартроз, что, в конечном счете, потребует эндопротезирования сустава. При раннем начале лечения исход чаще благоприятный.
/ Q65-Q79 Врожденные аномалии пороки развития и деформации костно-мышечной системы / Q68 Другие врожденные костно-мышечные деформации
Врожденная варусная деформация шейки бедренной кости
Врожденная варусная деформация шейки бедренной кости (coxa vara congenita) - симптомокомплекс аномалий развития. Основные проявления патологии - варусная деформация шейки бедренной кости, укорочение нижней конечности, контрактура тазобедренного сустава, а также дисплазия и дистопия мышц пораженной конечности различной степени выраженности.
Эпидемиология
Врожденная варусная деформация шейки бедренной кости - редкая патология опорно-двигательного аппарата, составляет 0,3-0,8% всех пороков развития скелета, не превышая одного случая на 52 000 новорожденных.
Этиология, патогенез
Основными причинами развития заболевания считают нарушения энхондрального окостенения проксимального метаэпифиза бедренной кости и формирования мышц тазового пояса в эмбриональном периоде, аномалии развития сосудистого русла, а также изменения спинного мозга по типу миелодисплазии, проявляющейся нейродистрофическими нарушениями костной и мягких тканей.
Клиническая картина и диагностика
Характерные клинические проявления врожденной варусной деформации шейки бедренной кости - укорочение нижней конечности, преимущественно за счет бедренного сегмента, контрактура тазобедренного сустава, гипотрофия мягких тканей бедра и голени.
Укорочение нижней конечности на стороне поражения даже у младенцев может достигать значительной величины. Из рентгенологических признаков обращают на себя внимание наличие так называемого бугорка Грацианского, уменьшение шеечно-диафизарного угла (ШДУ) до 115° и менее, нарушение оссификации головки и шейки бедренной кости с наличием дистрофических процессов в них, вплоть до формирования ложного сустава и дефекта шейки, а также несоответствие размеров проксимального и дистального отделов укороченной бедренной кости.
Значительную роль в диагностике указанной патологии отводят ультрасонографии (УЗИ), позволяющей определить форму, размеры головки и шейки бедренной кости, их пространственное положение, наличие или отсутствие их связи между собой, а также плотность костной и хрящевой тканей указанных анатомических образований.
Лечение
Лечение детей с врожденной варусной деформацией шейки бедренной кости начинают с момента выявления заболевания.
а) Консервативное лечение
Консервативное лечение проводят всем детям до 2-3-месячного возраста. Оно направлено на улучшение кровоснабжения и ускорение оссификации головки и шейки бедренной кости, снижение тонуса приводящих и субспинальных мышц и уменьшение их компрессирующего влияния на тазобедренный сустав. С этой целью новорожденным назначают широкое пеленание в течение 2 нед, а затем - нежестко фиксирующую подушку Фрейка на период до 2-2,5 мес. Показаны соллюкс, парафин, а с 6-8-недельного возраста - электрофорез с препаратами кальция и фосфора на тазобедренный сустав № 10-15, электрофорез с аминофиллином и пентоксифиллином на пояснично-крестцовый отдел позвоночника паравертебрально № 10.
б) Хирургическое лечение
Хирургическое лечение показано детям старше 2-3 мес, имеющим мягкотканные фиксированные контрактуры тазобедренного сустава. Оно позволяет создать благоприятные условия для развития головки бедренной кости и тем самым предотвратить формирование вторичной деформации шеечно-диафизарного угла.
Оперативное лечение заключается в миотомии длинной, короткой и большой приводящих мышц бедра, поперечном рассечении широкой фасции бедра и сухожильной части подвздошно-большеберцового тракта, пересечении фиброзных тяжей в передней порции средней ягодичной мышцы, миотомии субспинальных и пояснично-подвздошной мышц. У детей старше 2-3 лет операцию дополняют корригирующей остеотомией бедренной кости.
Корригирующая остеотомия показана только при рентгенологических признаках оссификации шейки бедренной кости. Ее не следует выполнять при наличии ложного сустава шейки или нарушении ее оссификации. В последних случаях первым этапом хирургического лечения показана пластика шейки бедренной кости мигрирующим костно-мышечным комплексом тканей из большого вертела (передняя порция средней ягодичной мышцы) или гребня подвздошной кости (портняжная мышца). Корригирующую остеотомию бедренной кости выполняют вторым этапом хирургического лечения после нормализации структуры костной ткани шейки бедренной кости.
в) Восстановительное лечение
Восстановительное лечение включает применение методик физиотерапии, лечебной физкультуры, общеукрепляющего лечения и климатотерапии.
Восстановление длины нижней конечности у детей с врожденной варусной деформацией шейки бедренной кости осуществляют методом дистракционного остеосинтеза только при восстановлении нормальных анатомических соотношений в тазобедренном суставе.
С целью предупреждения вторичных статических деформаций дети должны пользоваться ортезными изделиями. В крайне тяжелых случаях показано протезирование.
Лечение детей с врожденной варусной деформацией шейки бедренной кости длительное, этапное и комплексное. Диспансерное наблюдение за ними осуществляют ежегодно до 18 лет.
Прогноз
При отсутствии патогенетически обоснованного лечения варусная деформация шейки бедренной кости прогрессирует и в части случаев приводит к формированию ложного сустава шейки, а в отдельных случаях - к ее дефекту. Количество неблагоприятных результатов при лечении этой патологии достигает 40-80%.
Вальгусная деформация шейки бедренной кости (coxa valga)
Вальгусная деформация шейки бедренной кости - патология, проявляющаяся в увеличении шеечно-диафизарного угла. У 80% пациентов носит двусторонний характер, как правило, сочетаясь с отклонением проксимального конца бедренной кости вместе с головкой кпереди от фронтальной плоскости (транскондилярной плоскости) - антеторсией.
Этиология
Причинами возникновения деформации могут быть:
Дисплазия тазобедренного сустава;
Внутриутробное повреждение эпифизарного хряща шейки бедренной кости;
Нарушение оссификации шейки бедренной кости;
Нарушение мышечного баланса при мезенхимной недостаточности;
Запоздалое начало хождения ребенка;
Длительный постельный режим в период интенсивного роста.
Клиническая картина
В норме существуют значительные индивидуальные колебания величины угла антеторсии. Изолированная coxa valga (без антеторсии шейки), как правило, протекает бессимптомно, бывает случайной находкой при рентгенологическом обследовании. Вместе с тем coxa valga antetorta имеет известное практическое значение, проявляясь в выраженной внутренней ротации нижних конечностей при ходьбе, при клиническом обследовании выявляют избыточную внутреннюю ротацию бедер.
Диагностика
Рентгенологическое исследование
При диагностике coxa valga antetorta, возникшей вследствие дисплазии тазобедренного сустава, необходим углубленный рентгенологический анализ с интерпретацией данных рентгенографии в прямой, аксиальной и сагиттальных проекциях.
Лечение
Отклонение от нормы интегральных рентгенологических показателей (угла Виберга, угла переднего покрытия), сопровождающееся жалобами на чувство усталости к концу дня, болями, положительным impingement-test, требует хирургической коррекции. Применяют деторсионно-варизирующие, деторсионные межвертельные медиализирующие остеотомии бедренной кости. При выявлении признаков диспластического коксартроза показана транспозиция вертлужной впадины после остеотомии таза (по Salter, двойная, тройная остеотомия таза).
15439 0
Сложные случаи первичной артропластики тазобедренного сустава: Деформация проксимального отдела бедренной кости
Нормальная анатомия проксимального отдела бедренной кости достаточно вариабельна, и в подавляющем большинстве случаев удается обойтись стандартными эндопротезами при соблюдении обычной техники оперативного вмешательства. С практической точки зрения, бедро может считаться деформированным, если его форма и размеры настолько необычны, что требуется компенсация анатомических нарушений путем применения специальной хирургической техники или нестандартных имплантатов.
Деформации проксимального отдела бедренной кости могут быть врожденными (дисплазия), посттравматическими (неправильно сросшиеся переломы вертельной области), ятрогенными (лечебные корригирующие межвертельные или подвертельные остеотомии), а также развиваться вследствие метаболических нарушений в костной ткани (болезнь Педжета).
Деформации бедра классифицируются в зависимости от анатомической локализации, которая включает большой вертел, шейку бедренной кости, метафиз и диафиз. В свою очередь, деформации в каждой из перечисленных анатомических зон могут подразделяться по характеру смещения: угловое (варусная, вальгусная, сгибательная, разгибательная), поперечное, ротационное (с увеличением или уменьшением антеверсии шейки бедра). Кроме того, возможны изменения нормальных размеров кости и комбинация перечисленных признаков. Наибольшие сложности для лечения представляют деформации бедренной кости на двух уровнях и в нескольких плоскостях.
Общие принципы лечения .
При наличии деформации бедренной кости необходимо провести тщательное предоперационное планирование для того, чтобы определить возможность применения стандартных подходов и конструкций. При некоторых деформациях возникают значительные трудности в подготовке костномозгового канала. Например, смещение диафиза по ширине в сагиттальной плоскости может при введении ножки эндопротеза привести к перфорации передней кортикальной стенки. Интраоперационная флюороскопия или рентгенография позволяют контролировать ход подготовки канала и существенно снижают риск перфорации стенки бедренной кости. Хирург должен решить, может ли он установить ножку путем ее отклонения от стандартной позиции, или это невозможно, и необходимо прибегнуть к остеотомии бедренной кости. Наличие деформации оказывает влияние на выбор геометрии ножки и способа ее фиксации. Существуют разновидности деформаций, которые требуют применения бедренных компонентов специального дизайна, а в ряде случаев - изготовления их на заказ. При тяжелых деформациях нередко возникает необходимость в остеотомии бедренной кости, а в некоторых случаях - в выполнении операции в два этапа.
Таким образом, неблагоприятными факторами, создающими сложности при проведении операции и оказывающими влияние на выбор ножки протеза, являются следующие: остеопороз, деформация костномозгового канала в сагиттальной и фронтальной плоскостях, медиализация и ротация бедра, наличие неудаленных металлических конструкций. Перед операцией хирург должен тщательным образом провести планирование и иметь в своем распоряжении несколько конструкций ножек эндопротезов различного типа фиксации. Перед хирургом встают следующие вопросы:
- возможность одномоментного или этапного устранения деформации и установки эндопротеза;
- коррекция длины конечности;
- восстановление мышечного тонуса;
- выбор конструкции эндопротеза;
- удаление металлоконструкций, установленных при предыдущих операциях.
Нами используется следующая рабочая классификация деформаций:
- По уровню деформации: шейка бедренной кости; вертельная область; подвертельная область (верхняя треть бедра); двухуровневая.
- По виду смещения: одноплоскостная; двухплоскостная; многоплоскостная.
Выбор метода хирургического лечения в зависимости от уровня деформации бедренной кости
Деформация большого вертела .
Различают две основные разновидности деформации большого вертела, затрудняющие выполнение артропластики: нависание большого вертела с перекрытием входа в костномозговой канал и высокое его расположение. При нависании большого вертела значительно затрудняется подготовка канала, создается реальная угроза его откалывания и варусной установки ножки эндопротеза. Проблема эндопротезирования при высоком расположении большого вертела заключается в потенциальной возможности упора вертела в таз («импинджмент» синдром) с развитием задней нестабильности сустава при сгибании и внутренней ротации бедра, появлении хромоты вследствие недостаточности отводящих мышц бедра. Для профилактики указанных осложнений целесообразно изначально в ходе доступа выполнить остеотомию большого вертела, что облегчает подготовку канала и позволяет компенсировать силу отводящих мышц путем низведения большого вертела.
Деформация шейки бедренной кости .
Существуют три варианта деформации: вальгусная (избыточный шеечно-диафизарный угол), варусная (уменьшенный шеечно-диафизарный угол) и торсионная (избыточная антеверсия или ретроверсия). Нередко указанные виды деформации сочетаются друг с другом. Выбор метода лечения при варусной деформации зависит от наличия двустороннего или одностороннего поражения, а также от необходимости изменения длины ноги. При односторонней деформации, как правило, больная нога короче, и можно использовать стандартные конструкции. Если же хирург желает сохранить длину ноги при двусторонней деформации, необходимо предусмотреть применение ножки с меньшим шеечно-диафизарным углом (например, ножка Alloclassic имеет угол 131°) или с увеличенным «offset» и головкой с удлиненной шейкой. В этом случае удастся восстановить анатомию сустава без удлинения ноги.
Вальгусная деформация шейки бедренной кости, как правило, сочетается сузким метаэпифизом и предполагает использование ножек с узкой проксимальной частью. Кроме того, желательно применять импланты с шеечно-диафизарным углом 135° и более.
Небольшие торсионные деформации шейки бедренной кости можно компенсировать за счет соответствующего положения ножки эндопротеза. Проблемы возникают при угле антеверсии более 30°.
Если установить ножку в этом положении, то это приведет к ограничению наружной ротации и может сопровождаться вывихом бедра. Установить ножку в правильном положении можно путем установки ее на костный цемент, либо использовать протезы конической формы (типа Wagner). Другим выходом из этого положения может быть использование ножек модульной конструкции (типа S-ROM, ZMR). При тяжелых ротационных деформациях, когда другие способы операций применить нельзя, выполняют деротационную остеотомию бедренной кости.
Деформации вертельной области бедренной кости крайне вариабильны и полиэтиологичны. Принципиально возможно применение обоих типов ножек. В предоперационном периоде необходимо провести тщательное планирование с целью определения оптимального положения ножки, размера цементной мантии. Ножки цементной фиксации чаще всего используются у больных пожилого возраста при наличии признаков остеопороза. Кроме того, этот вариант эндопротезирования применяют при затруднениях с установкой ножки бесцементной фиксации.
Рентгенограммы костей таза больной В., 53 лет, с левосторонним диспластическим коксартрозом: а — через 6 лет после лечебной межвертельной остеотомии наблюдается прогрессирование коксартроза; б - эндопротезирование левого тазобедренного сустава стандартным гибридным эндопротезом (чашка Trilogy, Zimmer, ножка Lubinus Classic Plus, W.Link с ШДУ 126°). Выбор ножки обусловлен ее наибольшим соответствием геометрии костномозгового канала бедренной кости.
Надо иметь в виду, что при одномоментном удалении пластины (после МВО) с установкой ножки цементной фиксации возникают трудности с хорошей прессуризацией цемента. Для профилактики выхода цемента из отверстий, в которых находились винты, необходимо их плотно закрыть при помощи костных трансплантатов, выполненных в виде клинышков.

Рентгенограммы правого тазобедренного сустава больной М., 70 лет, с варусной деформацией шейки бедренной кости: а - через 12 лет после лечебной межвертельной остеотомии; б - остеопороз бедренной кости, широкий костномозговой канал предопределили установку клиновидной ножки цементной фиксации (СРТ, Zimmer) после удаления пластины.
Применение стандартных ножек бесцементной фиксации возможно после варизирующих и вапьгизирующих межвертельных остеотомий, но при небольшом изменении шеечно-диафизарного угла и медиализации дистального отдела бедренной кости. В этих случаях целесообразно использовать полнопокрытые ножки. Иногда оправдана вальгусная установка ножки эндопротеза, но при этом желательно использовать имплантаты с углом наклона шейки 126" для профилактики нестабильности.

Рентгенограммы больного С., 54 лет, с левосторонним диспластическим коксартрозом : а - деформация метаэпифиза бедренной кости после деротационно-вальгизирующей межвертельной остеотомии (8 лет после операции); б - небольшая медиализация позволила использовать стандартную ножку бесцемеитиой фиксации AML (DePuy); выбор ножки с достаточно протяженным покрытием шариками (5/8 длины) обусловлен необходимостью дистальной фиксации эндопротеза из-за выраженного уплотнения костной ткани на месте выполнения МВО; в, г - через 6 лет после операции.

Рентгенограммы правого тазобедренного сустава больного Ф., 51 года: а - асептический некроз головки бедренной кости, сросшийся перелом бедра после вальгизирующей VIВО, выполненной 11 лет назад; б, в - ножка бесцементной фиксации VerSys ET (Zimmer) установлена с вальгусным наклоном в соответствии с геометрией метаэпифиза бедренной кости, канал клюва пластины заполнен губчатой аутокостью.
Избыточная медиализация дистальной части бедренной кости, ротационная сгибательно-вальгизирующая деформация межвертельной области значительно затрудняют выбор имплантата. В этих случаях он определяется формой канала ниже уровня деформации. При конусовидной форме, как правило, в сочетании с небольшим диаметром, имплантатом выбора является ножка Wagner, которая обеспечивает хорошую первичную фиксацию и не создает проблем с выбором ротационной установки.

Одноплоскостная деформация вертельной области с большой медиализацией дистального фрагмента и конусовидной формой канала бедренной кости: а - до операции; б - через 2 года после установки конической ножки Wagner (Zimmer).
При круглой форме костного канала предпочтение отдают ревизионным конструкциям с круглой формой ножки, одним из вариантов которых может служить ножка с «капькаром». Отличительной особенностью этой конструкции является отсутствие проксимального расширения, наличие специальных фланцев проксимальной части ножки в сагиттальной плоскости (для создания ротационной стабильности протеза) и полное пористое покрытие ножки, обеспечивающее дистальную фиксацию протеза.

Рентгенограммы правого тазобедренного сустава больной Б., 53 лет: а - ложный сустав шейки правой бедренной кости, сросшийся перелом бедренной кости после меднализирующей лечебной межвертельной остеотомии; б,в - учитывая избыточную медиализацию диафиза бедренной кости, для эндопротезирования выбрана ножка с «калькаром» (Solution, DoPuy), которая имеет пористое покрытие на всем своем протяжении, что обеспечивает дистальную фиксацию эндопротеза.
Отличительной особенностью техники оперативного вмешательства является необходимость тщательной верификации костномозгового канала и всей вертельной области. Латерализация большого вертела создает ложное представление о локализации канала, а сгибательно-разгибательная деформация - о его направлении. Поэтому одной из частых ошибок является перфорация стенки бедренной кости на месте остеотомии. Предшествующее выполнение деротации проксимального отдела (как правило, кнаружи) может привести к установке протеза в положении избыточной антеверсии.

Рентгенограммы правого тазобедренного сустава больного Г., 52 лет : а - асептический некроз головки бедренной кости, сросшийся перелом после медиализирующей MBО; б - перфорация наружной стенки бедренной кости ножкой эндопротеза па месте остеотомии (интраоперационная рентгенограмма); в - переустановка ножки в правильное положение с фиксацией большого вертела серкляжами (через 1 год после операции).
Деформация подвертельной области без выраженной деформации костномозгового канала. При этом типе деформации наибольшее предпочтение отдается фиксации имплантата ниже уровня деформации, при круглом канале целесообразно использование круглой полнопокрытой ножки бесцементной фиксации, при клиновидном канале - конической ножки.

Рентгенограммы больной К., 53 лет, с деформацией бедра в подвертельной области, врожденным вывихом бедра (степень С) : а - до операции; б - чашка Trilogy (Zimmer) установлена в анатомическом положении, учитывая деформацию бедренной кости в средней трети имплантирована короткая коническая ножка Wagner (Zimmer), пластика внутреннего отдела бедра на уровне шейки протеза аутокостным трансплантатом.
При выраженной деформации подвертельной области требуется:
- остеотомия на уровне деформации; установка вертлужного компонента в анатомической позиции;
- коррекция длины ноги положением ножки эндопротеза;
- восстановление мышечного «рычага» за счет натяжения и фиксации большого вертела или проксимального отдела бедра;
- обеспечение стабильной фиксации костных отломков после остеотомии.
При тяжелых деформациях необходима принципиально иная хирургическая техника, включающая выполнение остеотомии бедренной кости.

Рентгенограммы больной Т., 62 лет : а, б - врожденный вывих бедра (степень D), деформация подвертельной области после остеотомии с целыо создания опорного бедра; в - вертлужный компонент Trilogy (Zimmer) установлен в анатомическое положение, клиновидная остеотомия бедренной кости на высоте деформации с имплантацией конической ревизионной ножки Wagner (Zimmer), рефиксация большого вертела винтами; г - положение имплантата и большого вертела через 15 месяцев после операции.
Деформация на уровне диафиза бедренной кости создает сложные проблемы при выборе имплантата. Умеренные или небольшие деформации можно компенсировать при помощи ножки цементной фиксации, установленной в положении коррекции оси бедренной кости. При этом важно получить достаточную цементную мантию вокруг ножки. При больших деформациях необходимо выполнять остеотомию бедренной кости. Возможны различные варианты остеотомии. Поперечное пересечение кости является достаточно простой манипуляцией, однако надо иметь в виду, что при этом необходима прочная фиксация ножки протеза как в дистальном, так и проксимальном отломках для профилактики ротационной нестабильности. Остеотомия в виде ступеньки представляет большие технические сложности, но обеспечивает хорошую стабильность костных фрагментов. После выполнения остеотомии возможно применение ножек как цементной, так и бесцементной фиксации. Однако учитывая, что трудно предупредить попадание костного цемента в зону остеотомии, как правило, предпочтение отдают круглым ножкам бесцементной фиксации с полным пористым покрытием (при круглом канале) или коническим ножкам Wagner при клиновидной форме канала. Как правило, нет необходимости в дополнительной фиксации фрагментов, однако в сомнительных случаях целесообразно укрепить линию остеотомии аллокостными кортикальными трансплантатами, фиксированными серкляжными швами.
Учитывая вышесказанное, при сочетании корригирующей остеотомия с одновременным эндопротезированием мы определили следующие требования к хирургической тактике:
- достаточное натяжение мягких тканей на уровне остеотомии с возможным свободным вправлением головки эндопротеза;
- ротационная стабильность дистального фрагмента и его правильная ориентация;
- плотная «посадка» ножки эндопротеза как в дистальном, так и проксимальном отломках;
- достаточный контакт ножки с дистальным отломком (не менее 6-8 см);
- создание стабильной фиксации отломков за счет их фиксации по типу «русского замка».
В качестве иллюстрации приводим выписку из истории болезни больной с дефектом костной ткани вертлужной впадины и деформацией диафиза бедренной кости.
Больная X., 23 лет, поступила в клинику в январе 2001 г. по поводу левостороннего диспластического коксартроза, надвертлужной ацетабулопластики титановым эндопротезом, сросшегося перелома после сгибательно-деротационной подвертельной остеотомии, дефекта головки бедренной кости, заднего подвывиха в тазобедренном суставе и укорочения ноги, на 7 см. В одном из лечебных учреждений больной последовательно, начиная с 1999 г., были выполнены следующие операции: над вертлужная ацетабулопластика, подвертельная сгибательно-деротационная остеотомия бедренной кости. В результате контакта головки бедренной кости с металлическим эндопротезом крыши вертлужной впадины наступило разрушение головки бедренной кости, развился ее задний подвывих. В клинике 15.01.01 выполнена операция в следующем объеме: наружным трансглютеальным доступом обнажен левый тазобедренный сустав, удален эндопротез крыши вертлужной впадины, резецирована головка бедренной кости. При ревизии выявлено, что вертлужная впадина уплощена, задняя стенка сглажена, имеется сквозной дефект на месте расположения металлической пластины. Бедренная кость ротирована кнутри (на месте остеотомии) и имеет угловую деформацию (угол открыт кзади и равен 35°). Выполнена костная пластика дефекта вертлужной впадины, имплантировано и фиксировано 4 спонгиозными винтами опорное кольцо Muller полиэтиленовый вкладыш установлен в обычной анатомической позиции на костный цемент с гентамицином. Произведена клиновидная остеотомия бедренной кости на высоте деформации, репозиция бедренной кости (разгибание, деротация). После обработки костномозгового канала сверлами и рашпилями установлена полнопокрытая ножка бесцементной фиксации (AML, DePuy). Линия остеотомии перекрыта кортикальными аллокостными трансплантатами, которые фиксированы серкпяжными швами. В послеоперационном периоде больная ходила с помощью костылей с дозированной нагрузкой на ногу в течение 4 месяцев с последующим переходом на трость. Дефицит длины ноги составил 2 см и компенсировался за счет обуви.

Рентгенограммы левого тазобедренного сустава и компьютерные томограммы больной X., 28 лет (объяснения в тексте).
Недостатками использования круглых массивных ножек является атрофия костной ткани проксимального отдела бедра, синдром «stress-shielding», клиническим проявлением которого является появление боли в средней трети бедра, на уровне «кончика» ножки эндопротеза, при физической нагрузке. При конусовидной форме костного канала предпочтительно использовать ревизионные ножки Wagner, однако надо иметь в виду, что эти имплантаты не имеют изгиба, поэтому требуется тщательный подбор имплантата по длине.

Рентгенограммы больной Т., 56 лет: а - левосторонний дисиластический коксартроз с вывихом головки бедра (степень D), деформация бедренной кости в верхней трет и после корригирующей остеотомии; б - попытка попасть в канал без остеотомии на высоте деформации оказалась неудачной (интраоперациоиные рентгенограммы); в - установлена ножка AML (DePyu), после Z-образной остеотомии бедренной кости на высоте деформации, дополнительная фиксация линии остеотомии костным аутотрансплантатом из головки бедренной кости; г, д - рентгенограммы через 18 месяцев: консолидация в зоне остеотомии, хорошая остеоинтеграция обоих компонентов, кончик протеза упирается в переднюю стенку бедренной кости (указано стрелкой), что вызывает болевой синдром при больших физических нагрузках

Рентгенограммы больной К., 42 лет, с правосторонним диспластическим коксартрозом (степень D), двойной деформацией проксимального отдела бедренной кости : а - до операции; б - чашка Trilogy (Zimmer) установлена в анатомическом положении, Z-образпая остеотомия бедренной кости на высоте деформации с фиксацией отломков по типу «русского замка», ревизионная ножка Wagner (Zimmer); в - стабильная фиксация обоих компонентов эндопротеза, консолидация н зоне остеотомии через 9 месяцев.
Переломы вертлужной впадины являются тяжелой травмой, в большинстве случаев носят сочетанный характер и, независимо от метода лечения, имеют неблагоприятный прогноз. С течением времени дегенеративно-дистрофические изменения в тазобедренном суставе возникают у 12 - 57% пострадавших. У 20% больных развивается деформирующий остеоартроз II-III степени, у 10% - асептический некроз головки бедренной кости.
Результаты эндопротезирования тазобедренного сустава после переломов вертлужной впадины уступают исходам этой операции, выполненной по поводу деформирующего артроза тазобедренного сустава. Частота асептического расшатывания ацетабулярного компонента цементной фиксации в отдалённые сроки (через 10 лет после операции) при посттравматическом коксартрозе составляет 38,5%, тогда как при обычных формах артроза тазобедренного сустава - 4,8%. Механическая нестабильность эндопротезов бесцементной фиксации у рассматриваемого контингента пациентов также высока и доходит до 19% для вертлужного и до 29% - для бедренного компонентов. Среди причин наблюдаемых различий называют нарушение анатомических соотношений, посттравматический дефект костной ткани вертлужной впадины, застарелый вывих бедра, наличие рубцов и металлических конструкций после предшествующих операций. Более раннему появлению асептического расшатывания может способствовать молодой возраст больных и, соответственно, их повышенная физическая активность.
В зависимости от анатомических изменений после перелома вертлужной впадины и положения головки бедренной кости была сформирована следующая рабочая классификация:
- I - анатомия вертлужной впадины нарушена несущественно, сферичность сохранена, головка бедра находится в обычном положении;
- II - наличие сегментарного или полостного дефекта вертлужной впадины с вывихом/подвывихом головки бедра;
- III - последствия сложного перелома с полным нарушением анатомии вертлужной впадины и комбинированным дефектом (сегментарным и полостным) костной ткани с полным вывихом головки бедра.
Р.М. Тихилов, В.М. Шаповалов
РНИИТО им. Р.Р. Вредена, СПб
Вальгусная деформация тазобедренных суставов встречается крайне редко и чаще всего это заболевание обнаруживают у детей при плановом обследовании у ортопеда, проведя дополнительно рентгенологическое исследование. У мальчиков и у девочек одинаково. У 1/3 больных этот врожденный дефект двусторонний.
Причиной возникновения считают частичное поражение боковой части эпифизарного хряща под головкой, а также повреждения апофиза большого вертела. Вальгусная деформация шейки бедренной кости (coxa valga) часто возникает в процессе роста ребенка вследствие нелеченой дисплазии тазобедренных суставов.
При рождении ребенка головка с шейкой бедренной кости находятся в физиологическом вальгусе и развернуты назад, постепенно во время роста ребенка, в результате физиологической торсии (разворота), соотношения меняются, и у взрослого человека шеечно-диафизарный угол в среднем составляет 127 °, а угол антеверсии — 8- 10 °. При вышеуказанных нарушениях в эпифизарных хрящах в процессе роста ребенка это физиологический процесс нарушается, что и обусловливает возникновение coxa valga.
Кроме этого, вальгусная деформация бывает «симптоматической»:
- при преобладании мышц-аддукторов (приводящих) бедра;
- при болезни Литтля;
- после полиомиелита;
- при прогрессирующей мышечной дистрофии;
- а также при опухолях и экзостозах, которые нарушают нормальный рост эпифизарного хряща.
Очень редко вальгусные деформации происходят после рахита, неправильного лечения перелома шейки бедренной кости и нелеченой дисплазии тазобедренного сустава.
Основным в диагностике coxa valga является рентгенологическое обследование, которое обязательно проводят при внутренней ротации (повороте) конечности, поскольку боковая ротация бедра на рентгенограмме всегда увеличивает угол вальгусного отклонения шейки.
Клиника
Клинически вальгусная деформация может себя не проявлять при двустороннем поражении, то есть нет никаких симптомов. В то время как одностороннее поражение может стать причиной функционального  удлинения конечности, в результате чего нарушается походка, хромота на одну ногу.
удлинения конечности, в результате чего нарушается походка, хромота на одну ногу.
Вальгус шейки бедра клинически трудно обнаружить, поскольку функция тазобедренного сустава сохранена.
Как правило, у людей с незначительной вальгусной деформацией проводят консервативное лечение. Послерахитичиские деформации с ростом ребенка самокорректируются, что также наблюдается при правильном лечении детей по поводу дисплазии тазобедренных суставов, когда хорошо центрированная (зафиксирована) головка в вертлюжной впадине.
Также консервативно лечат детей при coxa valga, возникшей при поражении ростковых хрящей. Поскольку процесс имеет длительное течение, комплексное лечение проводят курсами.
Варусная деформация шейки бедренной кости (coxa vara)
coxa vara Под названием «coxa vara» понимают деформацию проксимального конца бедренной кости, когда шеечно-диафизарный угол уменьшен, иногда к прямому, с одновременным укорочением шейки.
Варусная деформации проксимального конца бедренной кости у детей и подростков составляет 5-9% от всех заболеваний тазобедренного сустава.
Варусные деформации шейки бедренной кости бывают врожденными и приобретенными.
Диагностика
Рентгенологически при рождении ребенка не видно хрящевых вертлюгов и головок бедренных костей. Только через 5-6 месяцев появляется вторичная оссификация ядер окостенения головок. В процессе роста ребенка эти ядра все больше оссификуются и шейка бедренной кости растет в длину. Этот процесс взаимосвязан с эпифизарной хрящом вертелов, которые также постепенно оссификуются.
Между пятым и восьмым годами жизни полностью формируется проксимальный конец бедренной кости. Шейково-диафизарный угол, который при рождении составляет 150°, становится меньше и равен 142°. Также ретроверсия шейки вследствие торсии во время роста переходит в антеверсии (расположение к переду). Эти физиологические изменения проходят медленно, до окончания роста человека.
Врожденные расстройства оссификации шейки бедренной кости обусловлены неправильным расположением эпифизарного (суставного) хряща, в то время как в норме он расположен более горизонтально и перпендикулярно относительно оси шейки и направления ее нагрузки. Это вызывает варусную деформацию шейки и ее замедленный рост в длину.

Иногда врожденная варусная деформация шейки может сочетаться:
- с гипоплазией (недоразвитием) бедренной кости;
- с недостатком проксимального конца бедренной кости;
- с множественной эпифизарной дисплазией.
Третья группа может иметь приобретенную форму варусной деформации шейки:
- посттравматическую в раннем возрасте;
- вследствие перенесенного рахита;
- сочетаться с болезнью Пертеса;
- после врожденного вывиха бедренной кости или дисплазии тазобедренного сустава.
Есть еще группа больных с изолированной варусной деформацией шейки, у которых нет сочетания врожденных пороков, травм или нарушения метаболизма, которые бы объясняли недостаточность в шейке или нарушения в росте хряща. У этих больных не видно укорочение конечности при рождении, поэтому диагноз ставят только тогда, когда увеличивается вес тела ребенка и уменьшается выносливость шейки. Это случается чаще тогда, когда ребенок начинает ходить.
Существует еще несколько классификаций варусной деформации шейки бедренной кости. Например, рентгенологически различают четыре вида деформаций:
- врожденную изолированную варусной деформации (coxa vara congenita);
- детскую деформацию (coxa vara infantilis);
- юношескую деформацию (coxa vara adolescentium);
- симптоматическую деформацию (coxa vara sumpomatica).
(coxa vara congenita) без каких-либо сочетаний с другими болезнями скелета сегодня признана всеми. Она случается чрезвычайно редко и ее обнаруживают сразу при рождении, так как видно укорочение бедра и высокое стояние большого вертела. Иногда в таких случаях можно заподозрить врожденный вывих бедра, поэтому дополнительными обследованиями уточняют диагноз.
При осмотре обнаруживают укорочение нижней конечности за счет бедра. Большой вертел пальпируется выше противоположного. Бедро опорное, поскольку головка бедренной кости находится в вертлюжной впадине.
Когда ребенок начинает ходить, появляется хромота. Затем можно выявить положительный симптом Тренделенбурга. В одно-двухлетнего ребенка рентгенологически выявляют типичные признаки врожденной варусной деформации шейки бедренной кости, которая согнута вниз до прямого угла и несколько короче. Эпифизарный хрящ расположен почти вертикально, а головка бедренной кости иногда бывает увеличенной, развернутой и наклоненной вниз, но находится в вертельной впадине. Вертельная впадина бывает мелкой и плоской, когда шеечно-диафизарный угол меньше 110°. Когда этот угол исправляют до 140° и более, тогда впадина развивается нормально. Большой вертел находится выше уровня шейки и несколько наклонен медиально, а его размер увеличивается в процессе прогрессирования деформации шейки.
Инфантильная варусная деформация шейки бедренной кости (coxa vara infantilis) у детей возникает в трёх - пятилетнем возрасте. Родители обращаются к врачу в связи с тем, что ребенок начал хромать на ногу и перекашивается при ходьбе, хотя боли в ноге не испытывает. Из анамнеза преимущественно известно, что ребенок родился нормальным и нога до этого была здоровой.
Своевременное обращение к врачу-ортопеду для установки диагноза и начала лечения значительно сокращают сроки восстановления. Лечение проводится консервативное, в очень редких случаях назначается проведение хирургической операции. Если не лечить, у человека со временем будет “утиная походка” с перекатыванием с одной стороны на другую, что влияет на снижение трудоспособности и усталость. Поэтому лечение надо начинать с детского возраста.
Abstract
In most instances, a toddler is seen with unilateral varus of the tibia, usually the deformity appearing slightly more distal than the knee joint. Radiographs of the focal fibrocartilaginous dysplasia show a characteristic abrupt varus at the metaphyseal - diaphyseal junction of the tibia. Cortical sclerosis is in and around the area of the abrupt varus on the medial cortex. A radiolucency may appear just proximal to the area of cortical sclerosis. The aetiology of such defects and the pathogenesis of the deformity are mostly unknown. Many of the associated factors suggest that the condition at least partly results from a mechanical overload of the medioproximal tibial physis.
The evaluation of a child with suspected pathologic tibia vara begins with a thorough history. A complete birth and developmental history should include the age at which the child begun walking. The medical history should identify any renal disease, endocrinopathies, or known skeletal dysplasia. The physical examination also should include the child’s overall lower extremity alignment and symmetry, hip and knee motion, ligamentous hyperlaxity, and tibial torsion.
We describe on a 17 year-old-girl who manifests severe short stature associated with multiple orthopaedic abnormalities, namely, bilateral coxa vara and tibia vara. Radiographic documentation showed bilateral and symmetrical involvement of the lower limbs with the extensive form of fibrocartilaginous dysplasia, osteoporosis, and osteolytic lesions. The constellation of the malformation complex of osteolytic lesions, fibrocartilaginous changes and the polycystic like fibromas are not consistent to any previously published reports of fibrocartilaginous dysplasia. To the best of our knowledge, it seems that fibrocartilaginous changes are part of a novel type of skeletal dysplasia.
Introduction
The bone changes in our patient are somehow similar but not consistent and or diagnostic with polyostotic fibrous dysplasia (FD). A fibrocartilaginous dysplasia (FCD) commonly occurs in the lower extremities, especially in the proximal femur, leading to disabling deformity of the limb . In fibrocartilaginous dysplasia, the cartilage may develop in only one or in several segments of the affected bones. The appellation fibrocartilaginous dysplasia (FCD) has been used for those cases in which the cartilage is abundant . In the latter situation, extensive deformity of the bone may develop and lead to significant therapeutic problems. Radiologically, FCD has been described as a lucent lesion, with well-to-ill defined borders, usually containing scattered punctate to ring-like annular calcification. The calcification may be so extensive as to mimic an enchondroma or chondrosarcoma. Histologically, FCD differs from conventional FD only by its additional component of cartilage, with the benign-appearing spindle cell stroma and irregular shaped trabeculae of metaplastic woven bone found in both. The origin of the cartilage in FCD is controversial, some believing that it derives from offshoots or rest of the epiphyseal plate that proliferate and grow . Others believe, that it arises by direct stromal metaplasia, or that it develops from both processes. The rare occurrence of FCD in the calvarium and vertebral body , sites lacking an epiphyseal plate, would argue against the latter as the site of origin, at least in some cases. However, the irregularly bordered epiphyseal plates is some cases of FCD, with long columns of cartilage streaming into the adjacent metaphysis, would support this as a site origin for some of the cartilage . None, of the above mentioned clinical entities were compatible with our patient. Generalized osteoporosis associated with numerous osteolytic changes and bands of fibrocartilaginous dysplasia were the main abnormal characteristics observed in our patient.
Clinical report
A-17-year-old-girl was referred to our department for clinical evaluation. She was product of full term uneventful gestation. At birth her growth parameters were around the 50 th percentile. The mother was a 35-year-old gravida 2 abortus 0 married to a 43-year-old- unrelated man. She had no history of serious illnesses, apart from two femoral fractures were recorded at the age of 6 years. No more fractures were recorded thereafter. Her subsequent course of development was within normal limits. Since puberty the girl attained very short stature associated with bilateral tibia vara.
Clinical examination at the age of 17-years showed severe short stature of -3SD, her OFC was around the 50 percentile as well as her weight. No dysmorphic facial features were noted. Musculoskeletal examination showed mild ligamentous laxity of the upper limbs, though restrictions of the joints mobility were observed in her lower limbs. Her upper limbs were of normal development and her spine showed no peculiar deformities with normal trunk development. Her hands and feet were normal. Examination of the lower limbs showed very short lower segment in comparison with a normally developed upper segment. Muscular wasting was a notable feature. In her early life she was investigated for myopathy. Serum creatine kinase and plasma lactate were normal. Electromyography showed minimal changes, and past muscle magnetic resonance imagic (MRI) showed non-specific and non-diagnostic changes. Muscle biopsy and muscle respiratory chain were normal as well. No definite diagnosis has been established since the muscle biopsy and the other investigations were non-compatible with myopathy. Hormonal investigations included thyroid hormones; adrenocorticotropic hormone and growth hormone were negative as well.
Radiographic examination: AP radiograph of the pelvis showed bilateral coxa vara associated with expansile lytic lesion with ground glass matrix was seen bilaterally involving the proximal femora shaft and the greater trochanter with significant deformity seen in the proximal femoral region. Ring-like calcification suggesting cartilage was well appreciated. Note the hypoplastic capital femoral epiphyses and the defective modelling of the neck of the femur. There is a shortage of the femoral neck with pathologic ATD (articular trochanteric distance) of (minus) 7 mm left and (minus) 5 mm right (Fig. 1).

Lateral radiograph of the inferior femora and the super tibiae showed abundant calcification intermixed with areas of osteolytic lesions. Note multiple lucent lesions with bony islands and linear sclerotic changes, which extend from the epiphyses to involve the shafts (Fig. 2).

AP knees and lower femora radiographs showed a combination of osteoporosis, osteolytic islands along the cortices, and fibrocartilaginous changes (Fig. 3).

Lateral skull radiograph showed areas of osteolytic changes along the frontal and temporal bones, and osteolytic like area covering the most of the lambdoid sutures (Fig. 4).

AP radiograph of the thorax showed areas of multiple lucent lesions with bony islands and linear sclerotic changes along the Ribs (Fig. 5). Lateral spine radiograph showed normal vertebral anatomy with no trace of osteogenic lesions (Fig. 6).


Some of the bone lesions were tracer avid on Tc-99m MDP bone scans. Bone lesions showed non-specific increased 99m-Tc MDP. The bone scintigraphy role was helpful in conjunction with radiography to detect polyostotic involvement in different bones.
Discussion
Fibrocartilaginous dysplasia is a variant of fibrous dysplasia showing extensive cartilaginous differentiation (enchondroma-like areas). The amount of cartilage varies from case to case. This has been reported more commonly in polyostotic disease. It is well recognized that FD may contain cartilage, the amount of which, however, is variable. Lichtenstein and Jaffe in their original article on FD were of the opinion that cartilage was an integral part of the dysplastic process . Kyriakos et al. found 54 cases of FD in which cartilaginous differentiation was observed. At times this cartilage is abundant, such cases being designated under the rubric of either “fibrochondrodysplasia” a term introduced by Pelzmann et al. in 1980, or, more frequently as “fibrocartilaginous dysplasia” . Radiologically, FCD is similar to conventional FD with the addition, in most cases, of ring-like (annular) or scattered punctate to flocculent calcifications that may be so extensive as to simulate a primary cartilaginous lesion. In polyostotic FD, the occurrence of lucent columns of uncalcified cartilage may produce a streak-like radiologic pattern that mimics that of enchondromatosis (Ollier’s disease). The abundant cartilage has also occasionally led to a histologic misdiagnosis of chondrosarcoma arising in FD. FCD has no relationship to the abnormality termed focal fibrocartilaginous dysplasia that involves the pes anserinus and causes tibia vara in young children .
Histologically, FCD differs from conventional FD only by its additional component of cartilage, with benign appearing spindle cell stroma and irregularly shaped trabeculae of metaplastic woven bone found in both. The cartilage islands are well circumscribed, round nodules rimmed by a layer of woven or lamellar bone developing by enchondral ossification. At times the large cartilage islands may show increased cellularity, binucleate cells and nuclear atypical which could lead to a misdiagnosis of chondrosarcoma. The cartilaginous component can be massive as to mimic a chondroid neoplasm .
The key to the diagnosis is the identification of the classical areas of FD. Malignant transformation in FCD is a rare entity. Ozaki et al. reported a case of de-differentiated chondrosarcoma arising in a case of Albright’s syndrome, probably arising in a pre-existing FCD.
Idiopathic osteolysis, or “disappearing bone disease”, is an extremely rare condition characterized by the spontaneous onset of rapid destruction and resorption of a single bone or multiple bones. This results in severe deformities, with joint subluxation and instability. Hardegger et al. described the most commonly accepted classification; type 1, hereditary multicentric osteolysis with dominant transmission; type 2, hereditary multicentric osteolysis with recessive transmission, type 3, nonhereditary multicentric osteolysis with nephropathy; type 4, Gorham-Stout syndrome; and type 5, Winchester syndrome defined as a monocentric disease of autosomal recessive inheritance. Gorham disease has been considered as the most common form of idiopathic osteolysis. It may appear in any part of the skeleton and has been described in shoulder, pelvis, proximal femur, skull, and spine. It often involves multiple contiguous bones (ribs and spine, or pelvis, proximal femur, and sacrum). Presenting symptoms may be limb pain or weakness and depend on the site of involvement. The massive osteolysis results from vascular proliferation or angiomatosis within the involved bones and the surrounding soft tissue are characteristic features in connection with Gorham disease. Renal involvement is another clinical entity which is characterized by more severe and occurs more frequently in type 3 of Hardegger classification .
Conclusion
FD may show cartilaginous foci, the amount of which is variable with no bilateral or symmetrical presentation. As observed by many authors, presence of cartilage is an indicator of future progressive bone deformity. The cartilaginous differentiation in FCD can be easily mistaken for a benign or malignant chondroid neoplasm. In this patient and because of logistical reasons we were unable to carry on histological examinations. Our findings however might signify a new variant of FCD with bilateral and symmetrical involvement of the lower limbs and of less degree involvement of the thorax. Neither the spine nor the hands were involved in this pathological process. The overall clinical and radiographic phenotypes of our current patient were not consistent with any previously described conditions of fibrocartilaginous changes. There is another diagnostic possibility, which is, cystic angiomatosis. Of course, the possibility is less likely because of generalized osteopenia and short stature. We might postulate that this patient is another variant of Moog et al. but nevertheless, the wormain bones described by Moog et al. and the cortical lesions are to certain extent different. We confess that there were some limitations in this paper; firstly pre-pubertal images were not available; secondly, the histological examination was not performed because of logistical reasons and for the same reason next generation exome sequencing has not been organized.
Additional information
Funding . There is no source of funding.
Conflicts of interest . The authors declare no conflicts of interest.
Ethical review . The legal guardians of the patient gave informed consent to process and publish personal data.
Acknowledgment . We wish to thank Mr. Hamza Al Kaissi student at the Slovak Medical University, Bratislava for his help in translating the German literature. We also wish to thank the patient’s family for their collaboration and permission to publish the clinical and the radiological data of their daughter.
Ali Al Kaissi
Ludwig Boltzmann Institute of Osteology, Hanusch Hospital, WGKK and AUVA Trauma Centre Meidling, First Medical Department, Hanusch Hospital; Orthopaedic Hospital of Speising, Paediatric DepartmentMD, MSc, Ludwig-Boltzmann Institute of Osteology at the Hanusch Hospital of WGKK and AUVA Trauma Center Meidling, First Medical Department and Orthopaedic Hospital of Speising, Pediatric Department
Franz Grill
MD, Orthopaedic Hospital of Speising, Paediatric Department
Rudolf Ganger
Orthopaedic Hospital of Speising, Paediatric DepartmentMD, PhD, Orthopaedic Hospital of Speising, Paediatric Department
Susanne Gerit Kircher
Medizinische Universität, Department für Medizinische GenetikMD, MSc, Medizinische Universität, Department für Medizinische Genetik
- Muezzinoglu B, Oztop F. Fibrocartilaginous dysplasia: a variant of fibrous dysplasia. Malays J Pathol. 2001;23(1):35-39.
- World Health Organization classification of tumors, pathology and genetics of tumors of soft tissue and bone. Ed by C.D.M. Fletcher, K.K. Unni, F. Mertens. Lyon: IARC press; 2002.
- Harris WH, Dudley HR, Jr, Barry RJ. The natural history of fibrous dysplasia. An orthopaedic, pathological, and roentgenographic study. J Bone Joint Surg Am. 1962;44-A:207-233.
- Wagoner HA, Steinmetz R, Bethin KE, et al. GNAS mutation detection is related to disease severity in girls with McCune-Albright syndrome and precocious puberty. Pediatr Endocrinol Rev. 2007;4 Suppl 4: 395-400.
- Vargas-Gonzalez R, Sanchez-Sosa S. Fibrocartilaginous dysplasia (Fibrous dysplasia with extensive cartilaginous differentiation). Pathol Oncol Res. 2006;12(2):111-114. doi: 10.1007/bf02893455 .
- Lichtenstein L, Jaffe HL. Fibrous dysplasia of bone. A condition affecting one, several or many bones, the graver cases of which may present abnormal pigmentation of skin, premature sexual development, hyperthyroidism or still other extraskeletal abnormalities. Arch Pathol. 1942;33:777-816.
- Forest M, Tomeno B, Vanel D. Orthopedic surgical pathology: diagnosis of tumors and pseudotumoral lesions of bone and joints. Edinburgh: Churchill Livingstone; 1998.
- Morioka H, Kamata Y, Nishimoto K, et al. Fibrous Dysplasia with Massive Cartilaginous Differentiation (Fibrocartilaginous Dysplasia) in the Proximal Femur: A Case Report and Review of the Literature. Case Rep Oncol. 2016;9(1):126-133. doi: 10.1159/000443476 .
- Hermann G, Klein M, Abdelwahab IF, Kenan S. Fibrocartilaginous dysplasia. Skeletal Radiol. 1996;25(5):509-511. doi: 10.1007/s002560050126 .
- Ishida T, Dorfman HD. Massive chondroid differentiation in fibrous dysplasia of bone (fibrocartilaginous dysplasia). Am J Surg Pathol. 1993;17(9):924-930.
- Kyriakos M, McDonald DJ, Sundaram M. Fibrous dysplasia with cartilaginous differentiation (“fibrocartilaginous dysplasia”): a review, with an illustrative case followed for 18 years. Skeletal Radiol. 2004;33(1):51-62. doi: 10.1007/s00256-003-0718-x .
- Pelzmann KS, Nagel DZ, Salyer WR. Case report 114. Skeletal Radiol. 1980;5(2):116-118. doi: 10.1007/bf00347333 .
- Bhaduri A, Deshpande RB. Fibrocartilagenous mesenchymoma versus fibrocartilagenous dysplasia: are these a single entity? Am J Surg Pathol. 1995;19(12):1447-1448.
- Ozaki T, Lindner N, Blasius S. Dedifferentiated chondrosarcoma in Albright syndrome. A case report and review of the literature. J Bone Joint Surg Am. 1997;79(10):1545-1551.
- Hardegger F, Simpson LA, Segmueller G. The syndrome of idiopathic osteolysis. Classification, review, and case report. J Bone Joint Surg Br. 1985;67-B(1):88-93. doi: 10.1302/0301-620x.67b1.3968152 .
- Al Kaissi A, Scholl-Buergi S, Biedermann R, et al. The diagnosis and management of patients with idiopathic osteolysis. Pediatr Rheumatol. 2011;9(1):31. doi: 10.1186/1546-0096-9-31 .
- Moog U, Maroteaux P, Schrander-Stumpel CT, et al. Two sibs with an unusual pattern of skeletal malformations resembling osteogenesis imperfecta: a new type of skeletal dysplasia? J Med Genet. 1999;36(11):856-858. doi: 10.1136/jmg.36.11.856 .
Supplementary files
| Supplementary Files | Action | ||
| 1. | Fig. 1. AP radiograph of the pelvis showed bilateral coxa vara associated with expansile lytic lesion with ground glass matrix was seen bilaterally involving the proximal femora shaft and the greater trochanter with significant deformity seen in the proximal femoral region. Ring-like calcification suggesting cartilage was well appreciated. Note the hypoplastic capital femoral epiphyses and the defective modelling of the neck of the femur. There is a shortage of the femoral neck with pathologic ATD (articular trochanteric distance) of (minus) 7 mm left and (minus) 5 mm right | (93KB) | |
| 2. | Fig. 2. Lateral radiograph of the inferior femora and the super tibiae showed abundant calcification intermixed with areas of osteolytic lesions. Note multiple lucent lesions with bony islands and linear sclerotic changes, which extend from the epiphyses to involve the shafts | (102KB) | |
| 3. | Fig. 3. AP knees and lower femora radiographs showed a combination of osteoporosis, osteolytic islands along the cortices, and fibrocartilaginous changes | (111KB) | |
| 4. | Fig. 4. Lateral skull radiograph showed areas of osteolytic changes along the frontal and temporal bones, and osteolytic like area covering the most of the lambdoid sutures | (90KB) | |
| 5. | Fig. 5. AP radiograph of the thorax showed areas of multiple lucent lesions with bony islands and linear sclerotic changes along the Ribs | (92KB) | |
| 6. | Fig. 6. Lateral spine radiograph showed normal vertebral anatomy with no trace of osteogenic lesions | (63KB) |